Lernziele
Nach diesem Beitrag
- kennst Du Sinn und Zweck der Hygiene im Rettungsdienst,
- wichtige Begrifflichkeiten der Hygiene und Infektiologie,
- kennst Du das Infektionsschutzgesetz, die Biostoffverordnung und die TRBA 250 als Grundlagen für Hygiene,
- kennst Du die Bedeutung von Rahmenhygieneplänen und Hygieneplänen,
- kennst Du wichtige Erregergruppen und Übertragungswege im Rettungsdienst,
- kennst Du das Verhalten bei Nadelstichverletzungen,
- kennst Du Infektionsschutzausrüstung im Rettungsdienst,
- kennst Du notwendige persönliche Hygienemaßnahmen inkl. die Durchführung einer hygienischen Händedesinfektion,
- kennst Du den Umgang mit Desinfektionsmitteln, die Konzentrationsberechnung und die Durchführung einer Desinfektion,
- kennst Du den Umgang mit Infektionstransporten.
Abstract
Hygiene im Rettungsdienst dient dem Eigen- und Fremdschutz sowie der Ausbreitungsverhinderung von Erkrankungen. Grundlage dafür bilden das Infektionsschutzgesetz, die Biostoffverordnung und die TRBA 250 – die praktische Umsetzung regeln Rahmenhygienepläne und örtliche Hygienepläne.
Rettungsdienstlich relevant sind als Krankheitserreger vor allem Bakterien und Viren. Hierbei ist bei Bakterien die Sporenbildung zu hinterfragen, bei Viren müssen behüllte und unbehüllte Viren für die Desinfektion unterschieden werden. Die Übertragung erfolgt durch Kontakt, die Luft oder die Blutbahn.
Bei jedem Einsatz ist ein Standardschutz anzulegen, bei Infektionstransporten muss dieser angepasst werden. Die hygienische Händedesinfektion ist zentrale Maßnahme der gesamten Krankheitsprävention.
Desinfektionsmittel werden nach Erreger, Wirkspektrum, Konzentration und Einwirkzeit nach dem lokalen Hygieneplan ausgewählt. Eine korrekte Vorbereitung, Durchführung und Nachbereitung ist bei Infektionstransporten unerlässlich.
Wiederholung: Eigenschutz und persönliche Schutzausrüstung
Eigenschutz hat grundsätzlich die höchste Priorität in jedem Rettungsdiensteinsatz. Neben dem Erkennen der Gefahr sind vor allem entsprechende Schutzmaßnahmen essentiell.
Das sind insbesondere
- Persönliche Schutzausrüstung (PSA),
- Absicherung des Verkehrs,
- Abstand zur Gefahrenquelle,
- Infektionsschutz- und Hygienemaßnahmen und
- persönliches Verhalten.
Absolutes Minimum sind hierbei die Schutzkleidung (bestehend aus Jacke und Hose) sowie Einmalhandschuhe zwecks Infektionsschutz und ein ausreichender Fußschutz.
Siehe auch Kapitel 1.10
Einführung
Hygiene hat im Rettungsdienst auch außerhalb einer pandemischen Lage einen sehr hohen Stellenwert. Im Einsatzalltag kommt man nun einmal mit potentiell infektiösen Patienten in Kontakt – mal wissentlich, mal unwissentlich.
Ein gewisser Standardschutz und eine Standardhygiene, die auch die Gefahr durch unbekannte Infektionen sicher minimiert, muss daher bei jedem Einsatz konsequent angewendet werden. Gerade im Bereich des Krankentransports als Haupteinsatzgebiet der Rettungssanitäter sind regelmäßige Infektionstransporte Gang und Gäbe.
Sinn und Zweck der Hygiene- und Schutzmaßnahmen ist dabei natürlich einerseits der Eigenschutz des Personals, andererseits auch der Schutz von (anderen) Patienten und die Ausbreitungsminimierung von Erkrankungen.
Wie nahezu alles im Rettungsdienst gibt es auch im Rahmen der Hygiene Verordnungen und Vorschriften, von denen man zumindest mal etwas gehört haben muss.
Im Folgenden werden neben den Rechtsgrundlagen auch Krankheitserreger, Übertragungswege sowie Schutzmaßnahmen und die Durchführung der Desinfektion besprochen.
Prüfungsrelevant
Hygiene dient
- Eigenschutz,
- Fremdschutz und
- Ausbreitungsverhinderung
Begrifflichkeiten der Hygiene und der Infektiologie
Reinigung
Die Reinigung beschreibt eine mechanische Entfernung von Verschmutzungen durch Wasser und
reinigungsverstärkende Zusätze ohne gezielte Abtötung von Keimen. Im Prinzip also ein normales „Putzen“.
Desinfektion
Die Desinfektion umfasst Maßnahmen, durch die infektiöses Material in einen Zustand versetzt wird, in dem es nicht mehr ansteckend ist bzw. eine Infektion unwahrscheinlich ist.
Sterilisation
Die Sterilisation meint die Abtötung aller Mikroorganismen inklusive der Dauerformen, de facto wird nahezu eine absolute Keimfreiheit erreicht.
Inzidenz
Häufigkeit von Neuerkrankungen pro Zeitraum.
Prävalenz
Anzahl der Erkrankten innerhalb einer Population (Bevölkerungsgruppe).
Morbidität
Zahl der Erkrankten auf die Gesamtbevölkerung bezogen.
Mortalität
Zahl der an der Krankheit Verstorbenen auf die Gesamtbevölkerung bezogen.
Letalität
Zahl der an der Krankheit Verstorbenen auf die Zahl der Erkrankten bezogen.
Endemie
Örtlich begrenzte, aber zeitlich unbegrenzte Krankheitsausbreitung – höhere Inzidenz einer Erkrankung in einem bestimmten Gebiet, der Erreger ist dort endemisch („heimisch“). Dies ist zum Beispiel bei FSME in Risikogebieten der Fall.
Epidemie
Örtlich und zeitlich begrenzter Ausbruch einer Krankheit. Es kommt zu einer gehäuften Inzidenz in einer gewissen Region über einen begrenzten Zeitraum. Dies ist zum Beispiel beim Ausbruch des Ebolafiebers in Westafrika der Fall.
Pandemie
Zeitlich begrenzter und örtlich unbegrenzter Ausbruch einer Krankheit. Es kommt hierbei über einen begrenzten Zeitraum (der mitunter sehr lange sein kann) zu einem globalen Ausbruch einer Krankheit. Dies ist zum Beispiel bei COVID-19 der Fall.
Prüfungsrelevant
- Reinigung: mechanische Entfernung von Verschmutzungen ohne gezielte Erregerabtötung
- Desinfektion: infektiöses Material in einen Zustand versetzen, in dem es nicht mehr ansteckend ist
- Sterilisation: Abtötung aller Mikroorganismen inklusive der Dauerformen
Rechtliche Grundlagen
Von besonderer Bedeutung sind hierbei das Infektionsschutzgesetz (IfSG), die Biostoffverordnung (BiostoffV) sowie die Technischen Regeln für biologische Arbeitsstoffe (TRBA 250).
Infektionsschutzgesetz (IfSG)
Das Infektionsschutzgesetz bildet die gesetzliche Grundlage für alle Infektionsschutzmaßnahmen. Sinn und Zweck ist die Prävention von infektiösen Erkrankungen sowie die frühzeitige Erkennung und Verhinderung einer Krankheitsverbreitung.
§ 1 – Zweck des Gesetzes
„(1) Zweck des Gesetzes ist es, übertragbaren Krankheiten beim Menschen vorzubeugen, Infektionen frühzeitig zu erkennen und ihre Weiterverbreitung zu verhindern.
(2) Die hierfür notwendige Mitwirkung und Zusammenarbeit von Behörden des Bundes, der Länder und der Kommunen, Ärzten, Tierärzten, Krankenhäusern, wissenschaftlichen Einrichtungen sowie sonstigen Beteiligten soll entsprechend dem jeweiligen Stand der medizinischen und epidemiologischen Wissenschaft und Technik gestaltet und unterstützt werden. Die Eigenverantwortung der Träger und Leiter von Gemeinschaftseinrichtungen, Lebensmittelbetrieben, Gesundheitseinrichtungen sowie des Einzelnen bei der Prävention übertragbarer Krankheiten soll verdeutlicht und gefördert werden.“
Quelle: Bundesamt für Justiz, https://www.gesetze-im-internet.de/ifsg/__1.html; abgerufen am 09.12.2020
Zentrale Aufgaben zur Umsetzung nehmen neben dem Robert-Koch-Institut (RKI) vor allem die Landesgesundheitsämter und die Gesundheitsämter vor Ort war. Priorität hat dabei vor allem die Krankheitsprävention.
§ 3 – Prävention durch Aufklärung
„Die Information und Aufklärung der Allgemeinheit über die Gefahren übertragbarer Krankheiten und die Möglichkeiten zu deren Verhütung sind eine öffentliche Aufgabe. Insbesondere haben die nach Landesrecht zuständigen Stellen über Möglichkeiten des allgemeinen und individuellen Infektionsschutzes sowie über Beratungs-, Betreuungs- und Versorgungsangebote zu informieren.“
Quelle: Bundesamt für Justiz, https://www.gesetze-im-internet.de/ifsg/__3.html; abgerufen am 09.12.2020
§ 4 – Aufgaben des Robert-Koch-Instituts
„(2) Das Robert Koch-Institut
- erstellt im Benehmen mit den jeweils zuständigen Bundesbehörden für Fachkreise als Maßnahme des vorbeugenden Gesundheitsschutzes Richtlinien, Empfehlungen, Merkblätter und sonstige Informationen zur Vorbeugung, Erkennung und Verhinderung der Weiterverbreitung übertragbarer Krankheiten,
- wertet die Daten zu meldepflichtigen Krankheiten und meldepflichtigen Nachweisen von Krankheitserregern, die ihm nach diesem Gesetz und nach § 11 Absatz 5, § 16 Absatz 4 des IGV-Durchführungsgesetzes übermittelt worden sind, infektionsepidemiologisch aus,
- stellt die Ergebnisse der infektionsepidemiologischen Auswertungen den folgenden Behörden und Institutionen zur Verfügung: a) den jeweils zuständigen Bundesbehörden, b) dem Kommando Sanitätsdienst der Bundeswehr, c) den obersten Landesgesundheitsbehörden, d) den Gesundheitsämtern, e) den Landesärztekammern, f) dem Spitzenverband Bund der Krankenkassen, g) der Kassenärztlichen Bundesvereinigung, h) dem Institut für Arbeitsschutz der Deutschen Gesetzlichen Unfallversicherung und i) der Deutschen Krankenhausgesellschaft,
- veröffentlicht die Ergebnisse der infektionsepidemiologischen Auswertungen periodisch und
- unterstützt die Länder und sonstigen Beteiligten bei ihren Aufgaben im Rahmen der epidemiologischen Überwachung nach diesem Gesetz.“
Quelle: Bundesamt für Justiz, https://www.gesetze-im-internet.de/ifsg/__4.html; abgerufen am 09.12.2020
„Nice to know“
Das Infektionsschutzgesetz gestattet bei einer epidemischen Lage nationaler Tragweite (§ 5 IfSG) bestimmten Gesundheitsfachberufen, unter anderem auch Notfallsanitätern, die Ausübung heilkundlicher Tätigkeiten (§ 5a IfSG).
Ferner regelt das IfSG auch die Anordnung von Quarantäne, vorübergehenden Berufsverboten sowie stellt eine Desinfektionsmittelliste für behördlich angeordnete Desinfektionen zur Verfügung (RKI-Liste).
Von besonderer Bedeutung sind die meldepflichtigen Erkrankungen – je nach Erkrankung sind Krankheitsverdacht, Erkrankung oder der Tod namentlich oder nicht namentlich meldepflichtig. Hier besteht eine gesetzliche Ausnahme von der Verschwiegenheitspflicht.
Zur Meldung an das zuständige ist in erster Linie der feststellende Arzt verpflichtet. Für Rettungsdienstpersonal besteht keine Meldepflicht, sofern der Patient direkt einem Arzt zugeführt wird.
Erfolgt dies nicht – z.B., weil keine Transportindikation vorliegt – besteht allerdings auch für den Rettungsdienst eine Meldepflicht.
Praxisbeispiel
Die Rettungssanitäter A und B haben einen KTW-Dienst und werden mit dem Einsatzstichwort „schlechter Allgemeinzustand, V.a. COVID-19“ zum Patienten P gerufen.
Nach einer Untersuchung unter den gegebenen Schutzmaßnahmen stellen sie keine gravierende AZ-Reduktion fest, die Vitalparameter liegen im Normbereich. Nach Rücksprache mit P will dieser auf eigenen Wunsch den Hausarzt aufsuchen.
Da hier keine direkte Zuführung zum Arzt erfolgt, besteht eine Meldepflicht, welcher A und B mit Meldung über die Leitstelle nachkommen.
§ 8 – Zur Meldung verpflichtete Personen
(1) Zur Meldung sind verpflichtet:
- im Falle des § 6 der feststellende Arzt; in Einrichtungen nach § 23 Absatz 5 Satz 1 ist für die Einhaltung der Meldepflicht neben dem feststellenden Arzt auch der leitende Arzt, in Krankenhäusern mit mehreren selbständigen Abteilungen der leitende Abteilungsarzt, in Einrichtungen ohne leitenden Arzt der behandelnde Arzt verantwortlich,
- im Falle des § 7 die Leiter von Medizinaluntersuchungsämtern und sonstigen privaten oder öffentlichen Untersuchungsstellen einschließlich von Arztpraxen mit Infektionserregerdiagnostik und Krankenhauslaboratorien sowie Zahnärzte und Tierärzte, wenn sie aufgrund einer Rechtsverordnung nach § 24 Satz 3 Nummer 2 befugt sind, im Rahmen einer Labordiagnostik den direkten oder indirekten Nachweis eines Krankheitserregers zu führen,
- im Falle der §§ 6 und 7 die Leiter von Einrichtungen der pathologisch-anatomischen Diagnostik,
- im Falle des § 6 Absatz 1 Satz 1 Nr. 4 und im Falle des § 7 Absatz 1 Satz 1 Nummer 38 bei Tieren, mit denen Menschen Kontakt gehabt haben, auch der Tierarzt,
- im Falle des § 6 Absatz 1 Satz 1 Nr. 1, 2 und 5 und Abs. 3 Angehörige eines anderen Heil- oder Pflegeberufs, der für die Berufsausübung oder die Führung der Berufsbezeichnung eine staatlich geregelte Ausbildung oder Anerkennung erfordert,
- (weggefallen)
- im Fall des § 6 Absatz 1 Satz 1 Nummer 1, 2 und 5 die Leiter von den in § 36 Absatz 1 Nummer 1 bis 7 genannten Einrichtungen und Unternehmen,8.im Falle des § 6 Absatz 1 Satz 1 der Heilpraktiker.
(2) Die Meldepflicht besteht nicht für Personen des Not- und Rettungsdienstes, wenn der Patient unverzüglich in eine ärztlich geleitete Einrichtung gebracht wurde. Die Meldepflicht besteht für die in Absatz 1 Nr. 5 bis 7 bezeichneten Personen nur, wenn ein Arzt nicht hinzugezogen wurde.
Quelle: Bundesamt für Justiz, https://www.gesetze-im-internet.de/ifsg/__8.html; abgerufen am 09.12.2020
Praxisrelevant
Eine Meldepflicht besteht für Rettungsdienstpersonal nur dann, wenn der Patient nicht unmittelbar einem Arzt zugeführt wird.
Biostoffverordnung (BiostoffV)
Die Biostoffverordnung regelt generell den Umgang mit biologischen Arbeitsstoffen – darunter natürlich auch der mit sämtlichen Krankheitserregern.
Von Bedeutung ist hierbei neben einer Gefährdungsbeurteilung vor allem die Einteilung in die Schutzstufen 1 – 4, je nach Gefährlichkeit des Erregers, sowie die daraus abgeleiteten Schutzmaßnahmen.
Technische Regeln für biologische Arbeitsstoffe (TRBA 250)
Vom Grundsatz her regelt die TRBA 250 die Umsetzung der Biostoffverordnung in der Praxis. Sprich: die theoretisch-gesetzliche Grundlage wird in in konkrete, praktische Schutzmaßnahmen überführt. Dabei gibt sie den aktuellen Stand der Technik auf wissenschaftlicher Basis für die Infektionsprävention wieder.
Sie regelt konkret die zu ergreifenden Schutzmaßnahmen für einzelne Gefährdungsstufen, eine Unterweisungspflicht für die Arbeitnehmer in dem Bereich sowie auch weitere Präventionsmaßnahmen, wie z.B. die Vermeidung von Nadelstichverletzungen.
„Nice to know“
Die TRBA 250 kann auf der Seite der Bundesanstalt für Arbeitsschutz und Arbeitsmedizin abgerufen werden.
Rahmenhygienepläne und Hygienepläne
Für die berufliche Praxis wird die Umsetzung dann sogar dann noch konkreter: hierfür werden in einigen Bundesländern Rahmenhygienepläne erstellt, die die TRBA 250 an die lokalen Bedingungen anpassen. So ist es z.B. in Rheinland-Pfalz der Fall.
Hierbei werden beispielsweise genauere Verfahrensanweisungen zum Umgang mit bestimmten Erregern ergänzt, Hintergrundinformationen für das Personal hinzugefügt und alle durchzuführenden Maßnahmen zusammengefasst.
Auf Basis der Rahmenhygienepläne wird dann ein örtlich gültiger Hygieneplan erstellt – dieser enthält z.B. die vor Ort verfügbaren Desinfektionsmittel, ihre Einsatzgebiete, die notwendigen Konzentrationen und Einwirkzeiten.
„Nice to know“
Als Beispiel sei hier auf den Rahmenhygieneplan „Notfallrettung und Krankentransport“ des Bundeslandes Rheinland-Pfalz verwiesen.

Praxisrelevant
Die örtlichen Hygienepläne bieten die unmittelbar praxisrelevanten Informationen über notwendige Hygiene- und Schutzmaßnahmen in zusammengefasster Form.
Krankheitserreger
Im Rahmen des Rettungsdienstes spielen vor allem
- Bakterien und
- Viren
eine große Rolle – andere Krankheitserreger wie Pilze, Parasiten, Protozoen oder Prionen haben rettungsdienstlich keine besondere Relevanz.
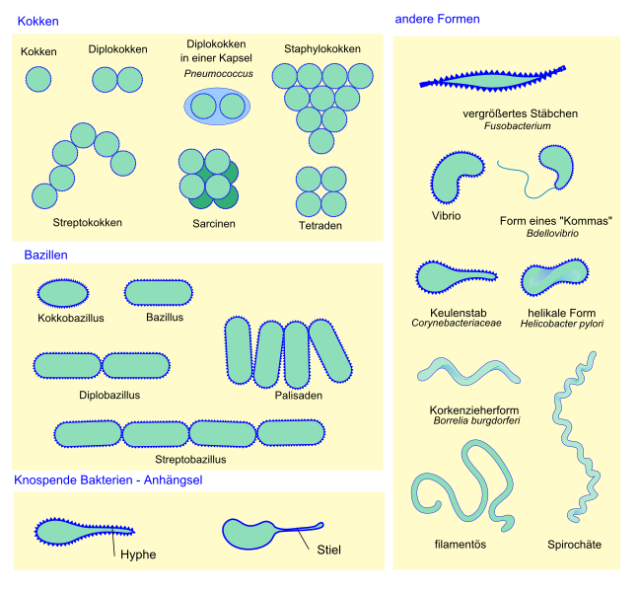
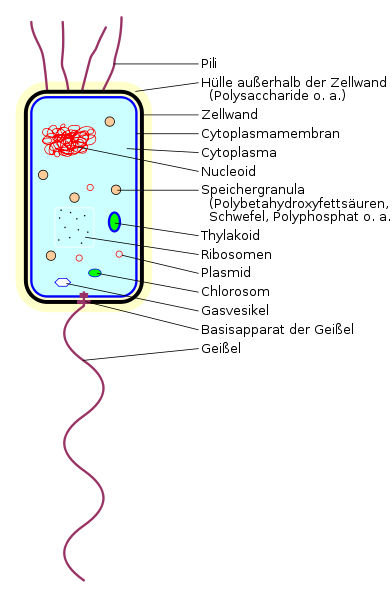
Bakterien
Bakterien gehören als einzellige Lebewesen zu den größeren Mikroorganismen. Sie verfügen über eine Hülle oder Kapsel und können sich selbstständig per Zellteilung vermehren.
Bakterien lassen sich zu ihrer Unterscheidung mittels Farbstoffen „anfärben“ – die Gram-Färbung. Ob ein Bakterium grampositiv oder gramnegativ ist, hängt von der Struktur der Mureinhülle ab und hat in der Therapie bakterieller Erkrankungen eine entsprechende Relevanz.
Nicht immer sind Bakterien pathogen („krank machend“) – der menschliche Körper benötigt sogar Bakterien, um zu funktionieren. Das ist beispielsweise bei auf der Haut lebenden Bakterien meist der Fall (Mitbildung des Säureschutzmantels), vor allem aber im Bereich des Darms (Darmflora im Dickdarm).
Eine Therapie bakterieller Erkrankungen ist mit Antibiotika vergleichsweise einfach möglich – diese wirken entweder bakterizid (Bakterien abtötend) oder bakteriostatisch (die Vermehrung verhindernd).
Ebenso ist eine Desinfektion bei bakterieller Kontamination im Regelfall sehr einfach und schnell möglich – es wird nur eine bakterizide Wirksamkeit benötigt.
Resistenzen
Bakterien können – gerade bei unsachgemäßer Desinfektion oder bei unsachgemäßen Einsatz von Antibiotika – jedoch Resistenzen bilden. Das jeweilige Bakterium wird hierbei gegen die Wirkung der Desinfektion oder der Therapie unempfindlich, diese ist in der Folge erfolglos und die weitere Therapie deutlich erschwert.
Dies kann z.B. durch Enzymbildung entstehen, wie im Falle der Extended Spectrum Beta-Lactamasen (ESBL). Beta-Lactamasen werden von einigen Bakterien physiologisch gebildet. Diese können einige Wirkstoffe einer Antibiotikaklasse (der Beta-Lactam-Antibiotika) aufspalten und damit unwirksam machen.
Bei ESBL ist die Wirkung des Enzyms nicht nur auf wenige, sondern auf viele Wirkstoffe der Antibiotikaklasse ausgeweitet – ein Einsatz ist nicht mehr erfolgversprechend.
Zum anderen kann der unsachgemäße Einsatz von Antibiotika auch schlicht über eine „Selektion“ widerstandsfähiger Erreger zu einer Resistenzbildung führen, wie es beispielsweise beim Methicillin-resistenten Staphylococcus aureus (MRSA) als typischen „Krankenhauskeim“ der Fall ist.
Sporenbildner
Einige Bakterienarten, vor allem die Stämme Bacillus und Clostridioides, können Endosporen bilden. Sporen sind extrem widerstandsfähige Kapseln, die genauso infektiös sind, wie das Bakterium selbst. Der Nachteil: gegen normale Desinfektionsmittel sind diese oftmals resistent – es ist hier zusätzlich eine „sporizide“ Wirksamkeit erforderlich.
Viren
Viren sind im Gegensatz zu Bakterien besonders kleine Mikroorganismen – sie können sich nicht selbst teilen, verfügen über keinen Stoffwechsel und zählen daher nicht einmal zu den Lebewesen.
Viren vermehren sich, in dem sie Körperzellen infiltrieren und durch Veränderungen der DNA oder RNA die Wirtszelle dazu bringen, neue Viren herzustellen. Diese werden freigesetzt und die Wirtszelle stirbt ab.

Neben der Unterscheidung zwischen DNA- und RNA-Viren spielt vor allem die Unterscheidung zwischen behüllten und unbehüllten Viren eine Rolle. Gerade für die Desinfektion ist der Unterschied immerns.
Viren, die eine Lipidhülle besitzen, sind natürlich behüllte Viren. Die Lipidhülle schützt das Virus nicht nur vor Umwelteinflüssen, sondern dient auch der Infiltration der Wirtszelle. Wird die Lipidhülle durch ein Desinfektionsmittel zerstört, ist das Virus nicht nur „ungeschützt“, sondern kann schlicht auch in keine Wirtszellen mehr eindringen. Hier reichen „begrezent viruzide“ Desinfektionsmittel aus.
Unbehüllte Viren sind hingegen so konstruiert, dass sie von Natur aus „resistenter“ gegen Umwelteinflüsse sind – die Inaktivierung auf die einfache Weise mit Zerstörung der Lipidhülle funktioniert hier nicht. Dementsprechend müssen Desinfektionsmittel für unbehüllte Viren eine „viruzide“ Wirksamkeit aufweisen.
Praxisrelevant
- Bakterien und Viren sind rettungsdienstlich die relevantesten Krankheitserreger
- Bakterien können widerstandsfähige Sporen bilden – sporizide Desinfektionsmittel notwendig, ebenso Hände waschen
- Behüllte Viren benötigen begrenzt viruzide Desinfektionsmittel, unbehüllte Viren viruzide Desinfektionsmittel
Übertragungswege
Die Übertragungswege sind maßgeblich für die Erregerverbreitung – und für die zu ergreifenden Schutzmaßnahmen.
Von besonderer Bedeutung sind hierbei Kontaktinfektionen, hämatogene Infektionen sowie aerogene Infektionen.
Kontaktinfektionen
Kontaktinfektionen entstehen durch direkten Kontakt zum Krankheitserreger und die nachfolgende Aufnahme. Die mitunter größte Gruppe sind hierbei fäkal-orale Schmierinfektionen, insbesondere bei Durchfallerkrankungen. Die Übertragung erfolgt hier durch eine unzureichende Händehygiene nach dem Stuhlgang und die nachfolgende Verbreitung und orale Aufnahme der Krankheitserreger.
Kontaktinfektionen lassen sich bereits mit einem Basisschutz gut vermeiden. Dieser muss allerdings konsequent und genau erfolgen.
Hämatogene Infektionen
Die Übertragung erfolgt hier über die Blutbahn. Dies kann sowohl durch unsauberes Arbeiten bei Infusionen und Injektionen geschehen, als auch durch Nadelstichverletzungen. Im Falle einer Übertragung auf hämatogenen Weg kommt es sehr häufig zu einer nachfolgenden Erkrankung.
Sicherheitsmaßnahmen müssen daher zur Vermeidung unbedingt ungesetzt werden.
Neben einem sterilen Arbeiten beim Umgang mit Infusionen und Injektionen stellt vor allem die Prävention von Nadelstichverletzungen eine entsprechende Rolle. Hierfür sollte – wann immer möglich – Sicherheitsmaterial verwendet werden, welches das Risiko minimiert. Spitze oder scharfkantige Dinge (wie z.B. benutzte Kanülen) gehören unverzüglich in eine Abwurfbox.
Verhalten bei Nadelstichverletzungen oder sonstiger Kontamination
Im Falle eines bloßen Hautkontakts ist eine intensive Desinfektion der Haut ausreichend.
Kommt es zu einer offenen Verletzung, sollte durch Druck die Blutung aktiv gefördert werden (mehrere Minuten lang), anschließend erfolgt auch hier eine intensive Wunddesinfektion mit geeigneten Mitteln und ein steriler Verband.
Bei Kontamination der Augen oder der Schleimhäute mit infektiösem Material ist die schnellstmögliche, großzügige Spülung mit Wasser oder isotonischer Kochsalzlösung indiziert. Hier werden selbstverständlich keine Desinfektionsmittel angesetzt.
Nach einem entsprechenden Kontakt ist umgehend ein Verbandbucheintrag und die Vorstellung bei einem Durchgangsarzt der Berufsgenossenschaften notwendig! Eine Kontrolle in einigen Abstand zum Ereignis beim jeweiligen Betriebs- oder Arbeitsmediziner ist anzuraten.
Schutzmaßnahmen im Rettungsdienst
Um einer Infektion oder einer Weiterverbreitung von Krankheitserregern wirksam vorzubeugen, sind Schutzmaßnahmen entsprechend des Erregers, seiner Lokalisation und seiner Gefährlichkeit zu unterscheiden.
Im Grunde kann man zwischen dem
- Standardschutz, der grundsätzlich bei jedem Einsatz angelegt wird,
- „erweiterten Infektionsschutz“, der über den Standardschutz hinausgeht und
- Vollschutz
unterscheiden.
Neben der Schutzausrüstung spielt allerdings auch das individuelle Verhalten, sprich die persönlichen Hygienemaßnahmen, eine große Rolle.
Infektionsschutzausrüstung
Handschuhe
Einmalhandschuhe gehören zum Standardschutz und sind grundsätzlich bei allen Tätigkeiten am Patienten zu tragen. Bei stark invasiven Maßnahmen werden statt normalen Einmalhandschuhen sterile Handschuhe getragen.
Bei Verdacht auf eine Infektion ist es legitim und empfehlenswert, zwei Paar Einmalhandschuhe übereinander zu tragen – dies erhöht die Schutzwirkung und erleichtert den Wechsel.
Neben den normalen Einmalhandschuhen können auch Universalschutzhandschuhe verwendet werden. Diese haben längere Stulpen und sind haben eine bessere Beständigkeit gegenüber mechanischen Einwirkungen und Chemikalien. Bei der Desinfektion oder bei bedrohlicheren Infektionen sind diese den normalen Einmalhandschuhen vorzuziehen.
Kein Handschuh gewährleistet absolute Dichtheit – nach dem Tragen ist eine hygienische Händedesinfektion unerlässlich.
Praxistipp
Wie Handschuhe sicher auszuziehen sind, demonstriert das RKI sowohl als Ablaufschema, wie auch als Video.
Augenschutz
Als Augenschutz kommen sowohl Schutzbrillen mit seitlichem Spritzschutz als auch „Face-Shields“ in Betracht.
Sinn und Zweck ist die Verhinderung einer Übertragung über die Augenschleimhäute. Dementsprechend sollte bei Tätigkeiten, bei denen diese Gefahr besteht, ein Augenschutz angelegt werden.
Bei Infektionen, bei denen eine aerogene Übertragung möglich ist, ist ein Augenschutz Pflicht.
Atemschutz
Ein Atemschutz dient der Unterbindung aerogener Infektionen – sowohl beim potentiellen Überträger, als auch bei dem Behandelnden.
Je nach Indikation kann ein OP-Mundschutz, eine FFP2- oder FFP3-Maske erforderlich sein.
Ein OP-Mundschutz (Mund-Nasen-Schutz) bieten für den Träger selbst nur eine sehr begrenzte Schutzwirkung und ist als „Eigenschutzmaßnahme“ bei aerogenen Infektionen ungeeignet. Da der Mundschutz allerdings infektiöse Tröpfchen und Aerosole gut zurück hält, bietet es sich an, dem potentiellen Übertrager einen Mundschutz aufzusetzen. Der „Fremdschutz“ überwiegt hier eindeutig den Eigenschutz.
FFP-Masken bieten hingegen auch einen ausreichenden Schutz des Trägers selbst vor aerogenen Infektionen. FFP2- und FFP3-Masken unterscheiden sich hierbei in ihrer Filterleistung – FFP2-Masken schützen vor größeren Tröpfchen, vor kleineren Aerosolen nur bedingt. Besteht ein hohes Risiko der Aerosolierung, sollte im Zweifelsfall eher auf FFP3-Masken zurückgegriffen werden.
CAVE: Patienten sollten keine Masken mit Ausatemventil erhalten – die „Fremdschutzwirkung“ entfällt dadurch komplett.
Praxistipp
Wie Atemschutzmasken und Schutzbrillen sicher auszuziehen sind, demonstriert das RKI sowohl als Ablaufschema (ohne Ventil und mit Ventil), wie auch als Video.
Körperschutz
Beim Körperschutz kann man im rettungsdienstlichen Bereich zwischen Einmalschutzkitteln und Overalls unterscheiden.
Einmalschutzkittel sind in der Regel flüssigkeitsdicht und bieten einen Schutz vor einer frontalen Kontamination, insbesondere an Armen und Oberkörper. Schutzkittel bieten vor allem einen Schutz vor Kontaktinfektionen, bei aerogenen Infektionen verhindern sie zumindest die Kontamination der Dienstkleidung.
Overalls mit Kapuze werden bei allen „schwerwiegenderen“ Infektionen angelegt und bilden die Basis für den Umgang mit hochkontagiösen lebensbedrohlichen Erkrankungen.
Sonstige Schutzmaßnahmen
Die Schutzmaßnahmen können des Weiteren mit einer OP-Kopfhaube (Schutz der Haare vor Kontamination, insbesondere bei Läusen und Flöhen Pflicht!) und Schuhüberziehern kombiniert werden.
Praxisrelevant
Ein Standardschutz ist bei jedem Patienten anzulegen!
Bei Kontaktinfektionen ist mindestens ein Einmalschutzkittel erforderlich, bei aerogenen Infektionen mindestens eine FFP2-Maske.
CAVE: Schuhüberzieher erhöhen die Rutschgefahr massiv – es sollte abgewogen werden, ob der Schutz hier das Risiko übersteigt.
Persönliche Hygienemaßnahmen
Neben allen materiellen Schutzmaßnahmen trägt vor allem das Verhalten des Personals erheblich zur Hygiene bei.
Hygienische Händedesinfektion
Das A und O der Infektionsprävention ist die hygienische Händedesinfektion. Diese ist grundsätzlich vor und nach jedem Patientenkontakt sowie vor jeder aseptischen Maßnahme und nach jedem Kontakt mit infektiösen Material sowie Oberflächen in Patientennähe erforderlich.
Wichtig hierbei: die richtige Technik, das richtige Mittel und die richtige Einwirkzeit.
Je nach Erreger muss das Mittel begrenzt viruzid oder viruzid sein – gegebenenfalls müssen bei viruziden Mitteln auch längere Einwirkzeiten beachtet werden (präparateabhängig).

- ausreichende Menge Desinfektionsmittel in die hohle Hand geben
- Handfläche auf Handfläche legen und Desinfektionsmittel verreiben, inklusive der Handgelenke
- rechte Handfläche über linken Handrücken und umgekehrt
- Handfläche auf Handfläche mit gespreizten Fingern reiben
- Außenseiten der Finger in der gegenüberliegenden Handfläche reiben
- Kreisendes Reiben mit den Daumen in der gegenüberliegenden Handfläche
- Kreisendes Reiben mit den Fingerkuppen in der gegenüberliegenden Handfläche
Als Mindestdauer kann man hierbei von 30 Sekunden ausgehen. Die Hände müssen während des gesamten Vorgangs feucht bleiben, ggf. muss zusätzliches Desinfektionsmittel verwendet werden.
Schmuck? No-Go!
Damit die hygienische Händedesinfektion ihren Zweck erfüllt, müssen einige Punkte beachtet werden.
Jeglicher Schmuck an Händen und Unterarm ist problematisch und vermindert den Erfolg der Desinfektion. Auf Schmuck muss daher während der Tätigkeit unbedingt verzichtet werden.
Fingernägel müssen kurz und rund geschnitten sein, Gelnägel o.ä. sind untersagt, auf Nagellack sollte verzichtet werden.
Hautschutz
Händedesinfektionsmittel werden auf Alkoholbasis hergestellt und sind nicht besonders „hautfreundlich“ – sie trocknen die Haut aus.
Deshalb sollte grundsätzlich auf einen geeigneten Hautschutz geachtet werden, entsprechende Cremes müssen ebenfalls vom Arbeitgeber gestellt werden. Diese sind vor Arbeitsbeginn, nach Arbeitsende und bestenfalls auch während der Pausen aufzutragen.
Konsequente Rein-Unrein-Trennung
Benutzte Dienstkleidung wird nach jedem Infektionstransport und nach jedem Dienst abgeworfen – eine Wiederverwendung nach dem Tragen ist ausgeschlossen, genauso wie das „mit Nachhause nehmen“ unsauberer Dienstkleidung.
Infektiöse Dienstkleidung sollte gesondert gekennzeichnet abgeworfen werden (z.B. in einem Plastiksack mit entsprechenden Hinweis, Infektionswäsche).
Sofern vorhanden, sollte eine Desinfektionshalle mit Schleuse genutzt werden.
Duschen
Gerade nach größerer Kontamination mit infektiösen Material oder nach Infektionstransporten mit Läusen oder Flöhen ist eine Dusche Pflicht – diese muss auf einer Rettungswache vorhanden sein.
Es bietet sich an, zu antizipieren und voraus zu planen: Waschzeug und ein eigenes Handtuch sollte man immer griffbereit haben.
Praxisrelevant
- Hygienische Händedesinfektion nach DIN EN 1500 vor und nach jedem Patientenkontakt sowie vor jeder aseptischen Maßnahme und nach jedem Kontakt mit infektiösen Material sowie Oberflächen in Patientennähe
- Kein Schmuck an Händen und Unterarmen, keine künstlichen oder lackierten Fingernägel
- Infektiöse Dienstkleidung separat abwerfen und kennzeichnen, keine Mitnahme von benutzter Dienstkleidung nach Hause
- Duschzeug mitnehmen!
Hochkontagiöse lebensbedrohliche Erkrankungen (HKLE)
Hochkontagiöse lebensbedrohliche Erkrankungen sind Erkrankungen, die leicht von Mensch zu Mensch übertragen werden können und dabei gleichzeitig eine hohe Letalität besitzen.
Dies sind vor allem die viralen hämorrhagischen Fieber, wie Ebolafieber, Lassafieber oder Marburg-Fieber.
Bei HKLE gilt: Maximalschutz ist gerade gut genug. Für die Erstversorgung. Bei Vorliegen einer HKLE sollte der Transport, wann immer möglich, nur durch ein entsprechendes Kompetenzzentrum mittels Infektions-Rettungswagen durchgeführt werden.
Für die Erstversorgung ist die maximal verfügbare PSA anzulegen:
- Schutzoverall, ggf. zusätzlich Einmalschutzkittel,
- Einmalhandschuhe, besser Universalschutzhandschuhe, zwei Paar
- FFP3-Maske,
- Schutzbrille, ggf. zusätzlich Face-Shield,
- Schuhüberzieher.
Reiß- und Klettverschlüsse sowie die Übergänge von Overall zu Handschuhen, Schuhüberziehern, Brille und Maske sind zusätzlich abzukleben.
Desinfektion
Die Notwendigkeit zur Desinfektion besteht nicht nur nach Infektionstransporten, sondern auch im normalen Regeldienst als Prophylaxe.
Für die Desinfektion selbst können unterschiedliche Systeme zum Einsatz kommen – am gebräuchlichsten sind dabei fertige Feuchttücher oder Tuchspendersysteme. Die „Zwei-Eimer-Wischmethode“ ist nicht mehr zeitgemäß.
Laufende Desinfektion
Unter die laufende Desinfektion fallen alle Desinfektionsmaßnahmen, die nicht mit einem Infektionstransport zusammenhängen.
Das ist z.B. die Transportabschlussdesinfektion, bei der nach einem Patiententransport gebrauchte Materialien und Kontaktflächen desinfiziert werden – was schon der gesunde Menschenverstand gebietet.
Auch standardmäßig sollten täglich die Kontaktflächen in Patienten- und Fahrerraum prophylaktisch desinfiziert werden (Routinedesinfektion) – einmal wöchentlich erfolgt zudem die Desinfektion von allen Schubladen und Fächern sowie die Außenreinigung des Fahrzeugs (Wochendesinfektion).
Für die laufende Desinfektion können Desinfektionsmittel aus der VAH-Liste (Verband für angewandte Hygiene) verwendet werden, die Einwirkzeit spielt keine Rolle, das Fahrzeug ist auch während der Desinfektion einsatzbereit.
Schlussdesinfektion
Die Schlussdesinfektion erfolgt nach einem Infektionstransport. Die Wahl des Mittels, die Konzentration und die Einwirkzeit richten sich nach dem jeweiligen Erreger; ebenso die Notwendigkeit einer Volldesinfektion oder „nur“ Desinfektion der Kontaktflächen.
Praxisrelevant
- Laufende Desinfektion: tägliche Routinedesinfektion und Wochendesinfektion, keine Einwirkzeit, Mittel aus VAH-Liste ausreichend
- Schlussdesinfektion: nach Infektionstransport, Wahl des Mittels, der Konzentration und Einwirkzeit erregerabhängig; i.d.R. Mittel der RKI-Liste notwendig.
Desinfektionsmittel
Wirkspektrum
Ein Flächendesinfektionsmittel braucht ein zum Erreger passendes Wirkspektrum. Mindestens erforderlich ist eine
- bakterizide,
- fungizide (gegen Pilze wirksam) und
- begrenzt viruzide
Wirksamkeit.
Je nach Erreger sind, wie bereits erwähnt, gegebenenfalls eine zusätzliche
- viruzide und/oder
- sporizide Wirksamkeit
notwendig.
Das Wirkspektrum wird einerseits auf dem Desinfektionsmittel selbst vermerkt, als auch auf dem jeweiligen Datenblatt.
Konzentration
Je nach Erreger und ggf. je nach Belastung muss die Konzentration der Desinfektionsmittellösung angepasst werden. Eine genaue Einhaltung der vorgegebenen Konzentrationen ist unbedingt notwendig.
Sofern die Lösungen selbst angesetzt werden müssen, sind die notwendigen Mengen zu berechnen – alternativ ist eine Dosierungstabelle zu verwenden.
Konzentration [%] = Desinfektionsmittel [ml]/Gesamtflüssigkeitsmenge [ml]
Die Gesamtflüssigkeitsmenge ist hierbei die Summe aus Desinfektionsmittel und Wasser.
Bei Trockenpulvern, die aufgelöst werden müssen, ergibt sich
Konzentration [g/l] = Desinfektionsmittel [g]/Gesamtflüssigkeitsmenge [l]
Für die Berechnung ergibt sich für die benötigte Menge an Desinfektionsmittel dann
Desinfektionsmittel [ml] = Konzentration [%] * Gesamtflüssigkeitsmenge [ml]
Desinfektionsmittel [g] = Konzentration [g/l] * Gesamtflüssigkeitsmenge [l]
Praxisbeispiel
Es soll eine 0,5 %ige Desinfektionsmittellösung mit drei Litern Gesamtflüssigkeitsmenge angesetzt werden.
Desinfektionsmittel [ml] = 0,5 % * 3000 ml = 15 ml
Dementsprechend sind 15 ml Desinfektionsmittel und 2975 ml Wasser notwendig.
Anderes Praxisbeispiel: es soll mit einem Trockenpulver (20 g/Tüte) eine 2%ige Lösung auf vier Liter Gesamtflüssigkeitsmenge angesetzt werden. 10 g/l ergeben eine 1%ige Lösung – da eine 2%ige Lösung erforderlich ist, benötigt man 20 g/l.
Desinfektionsmittel [g] = 20 g/l * 4 l = 80 g
Es werden somit 80 g des Pulvers (entsprechend 4 Tüten) benötigt.
Einwirkzeit
Ein Desinfektionsmittel benötigt eine gewisse Einwirkzeit, um die Erreger zuverlässig abzutöten. Die notwendige Einwirkzeit ist wiederum erreger- und konzentrationsabhängig.
Sie ergibt sich ebenfalls aus den Herstelleranweisungen, die auf dem jeweiligen Datenblatt vermerkt sind.
Praxisrelevant
Die Wahl des Desinfektionsmittels hängt von Erreger, Wirkspektrum, Konzentration und Einwirkzeit ab. Es sind die Vorgaben des jeweiligen Hygieneplans zu beachten!
Fehlerquellen
Eiweißfehler
Größere Rückstände infektiösen Materials beeinträchtigen die Wirkung der Desinfektion erheblich. Sind diese vorhanden, müssen sie im Rahmen einer Reinigung vor der eigentlichen Desinfektion entfernt werden.
Seifenfehler
Rückstände von Seifen und Reinigungsmitteln können ebenfalls die Wirkung der Desinfektion beeinträchtigen – sie sind daher vor Desinfektionsbeginn mit klarem Wasser abzuspülen.
Kältefehler
Die Temperatur beeinflusst auch den Desinfektionserfolg – insbesondere „zu kalt“ (meist < 15°C) verringert die Wirksamkeit.
Gerade im Winter sollte daher die Desinfektion des Fahrzeugs in der Fahrzeug- oder Desinfektionshalle erfolgen.
Standzeiten
Desinfektionsmittel sind nicht ewig haltbar, insbesondere Tuchspendersysteme haben nur eine deutlich begrenzte Standzeit. Hier steigt die Keimbelastung der Tuchspender selbst nach 28 Tagen signifikant an – das Mittel ist zu verwerfen und der Tuchspender mit einem anderen Desinfektionsmittel zu desinfizieren.
Zum Teil haben Desinfektionsmittel auch sehr kurze Standzeiten (8 Stunden).
Abgelaufene Desinfektionsmittel dürfen nicht mehr verwendet werden.
Praxisrelevant
Eiweiß-, Seifen- und Kältefehler vermeiden! Standzeiten beachten! Keine abgelaufenen Desinfektionsmittel verwenden!
Durchführung
Für eine Desinfektion ist grundsätzlich die selbe Schutzkleidung anzulegen, wie für den Infektionstransport selbst. Bei Routinedesinfektionen sollten mindestens Universalschutzhandschuhe und ggf. eine Schutzbrille getragen werden.
Infektiöses Material ist vor Beginn in den entsprechenden Infektionsmüll zu entsorgen.
Falls erforderlich, erfolgt eine Reinigung und Beseitigung etwaiger infektiöser Rückstände.
Die Desinfektion des Patientenraums erfolgt von „vorne nach hinten“ und „von oben nach unten“. Man beginnt also an der Decke an der Vorderseite, arbeitet sich von oben nach unten durch, geht dann weiter nach hinten, arbeitet sich von oben nach unten durch – damit soll eine Rekontamination bereits desinfizierter Bereiche vermieden werden.
Mit „dem letzten Wisch“ beginnt die Einwirkzeit. Die Schutzkleidung ist ebenfalls im Infektionsmüll zu entsorgen und eine hygienische Händedesinfektion durchzuführen.
Je nach verwendeten Mittel muss nach Abschluss der Einwirkzeit mit klarem Wasser nachgewischt werden.
Praxisrelevant
Durchführung: Schutzkleidung anlegen, Infektionsmüll entsorgen, ggf. Reinigung, Desinfektion von „vorne nach hinten“ und von „oben nach unten“, Einwirkzeit beachten, ggf. Nachwischen.
Verhalten bei Infektionstransporten
Vorbereitung
Liegt ein Infektionstransport vor, muss das Vorhandensein des notwendigen Schutzmaterials überprüft werden – mindestens erforderlich sind drei Sätze (zwei für den Fahrer, einen für den Betreuer im Patientenraum.
Es muss abgeklärt werden, um welchen Erreger es sich handelt und welche Schutzmaßnahmen erforderlich sind.
Durchführung
Vor Patientenkontakt wird die Schutzkleidung angelegt. Gegebenenfalls sollte auch für den Patienten ein Mund-Nasen-Schutz mitgenommen und ihm dieser frühzeitig aufgesetzt werden (sofern er dies toleriert). Die Patientenversorgung sollte – wann immer möglich – nach einer konsequenten Schwarz-Weiß-Bereich-Trennung erfolgen.
Das heißt: ein Helfer arbeitet ausschließlich am Patienten („Schwarzbereich“), während der andere Helfer den Patientenkontakt meidet, notwendiges Material anreicht und ohne Kontamination zuarbeitet („Weißbereich“).
Der Helfer am Patienten sollte hierbei keinesfalls selbst in Koffer, Rucksäcken und Co. Material entnehmen, da hierbei ein enormes Risiko einer Keimverschleppung und ein immenser, zusätzlicher Desinfektionsaufwand entsteht.
Benutztes Material wird nicht zurückgeräumt, sondern separat ins Fahrzeug verbracht.
Je nach lokaler Regelung müssen die Übergabemodalitäten mit der aufnehmenden Klinik abgeklärt werden – dies wäre eine Aufgabe für den Helfer im Weißbereich.
Vor Transportbeginn legt der Fahrer seine Schutzkleidung ab und führt eine hygienische Händedesinfektion durch. Für die Patientenübergabe muss der Fahrer die Schutzkleidung (zweites Set) erneut anlegen.
Nachbereitung
Nach Transportabschluss legen die Helfer die Schutzkleidung ab und führen eine hygienische Händedesinfektion durch.
Die notwendige Desinfektion wird über die Leitstelle angefordert und erfolgt entweder auf der Heimatwache oder der nächstgelegenen Wache mit Desinfektionshalle und Schleuse.
Die Desinfektion erfolgt nach obigen Vorgehen entsprechend der Vorgaben des lokalen Hygieneplans.
Nach Abschluss der Desinfektion führen die Beteiligten eine hygienische Händedesinfektion durch, waschen gegebenenfalls die Hände (Pflicht bei Sporenbildnern!), werfen die benutzte Dienstkleidung in die Infektionswäsche ab und gehen – falls notwendig – duschen.
Die Desinfektion ist entsprechend der lokalen Vorgaben im Desinfektionsbuch (Papierform oder elektronisch) zu dokumentieren.
Praxisrelevant
Vorbereitung: Informationen sammeln, Schutzausrüstung kontrollieren
Durchführung: Schutzkleidung vor Patientenkontakt anlegen, Schwarz-Weiß-Bereich trennen, Patientenkontakt nur nach Notwendigkeit, Übergabe mit Klinik abklären, keine infektiöse Schutzkleidung im Fahrerraum
Nachbereitung: Schutzkleidung ablegen, Händedesinfektion, Desinfektion über Leitstelle anfordern, desinfizieren, persönliche Hygienemaßnahmen ergreifen, Dokumentation
Zusammenfassung
- Hygiene dient Eigenschutz, Fremdschutz und Ausbreitungsverhinderung
- Reinigung: mechanische Entfernung von Verschmutzungen ohne gezielte Erregerabtötung
- Desinfektion: infektiöses Material in einen Zustand versetzen, in dem es nicht mehr ansteckend ist
- Sterilisation: Abtötung aller Mikroorganismen inklusive der Dauerformen
- Grundlagen für die Hygiene im Rettungsdienst bilden Infektionsschutzgesetz, Biostoffverordnung und TRBA 250
- Eine Meldepflicht bei einer meldepflichtigen Erkrankung besteht für Rettungsdienstpersonal nur dann, wenn der Patient nicht unmittelbar einem Arzt zugeführt wird.
- Die örtlichen Hygienepläne bieten die unmittelbar praxisrelevanten Informationen über notwendige Hygiene- und Schutzmaßnahmen in zusammengefasster Form.
- Bakterien und Viren sind rettungsdienstlich die relevantesten Krankheitserreger
- Bakterien können widerstandsfähige Sporen bilden – sporizide Desinfektionsmittel notwendig, ebenso Hände waschen
- Behüllte Viren benötigen begrenzt viruzide Desinfektionsmittel, unbehüllte Viren viruzide Desinfektionsmittel
- Hauptübertragungswege sind Kontaktinfektionen, aerogene Infektionen und hämatogene Infektionen
- Nadelstichverletzungen müssen durch geeignete Sicherheitsmaßnahmen verhindert werden. Bei Nadelstichverletzung Erstmaßnahmen ergreifen und bei D-Arzt vorstellen!
- Ein Standardschutz ist bei jedem Patienten anzulegen!
- Bei Kontaktinfektionen ist mindestens ein Einmalschutzkittel erforderlich, bei aerogenen Infektionen mindestens eine FFP2-Maske.
- Kein Handschuh gewährleistet absolute Dichtheit – nach dem Tragen ist eine hygienische Händedesinfektion unerlässlich.
- Hygienische Händedesinfektion nach DIN EN 1500 vor und nach jedem Patientenkontakt sowie vor jeder aseptischen Maßnahme und nach jedem Kontakt mit infektiösen Material sowie Oberflächen in Patientennähe
- Kein Schmuck an Händen und Unterarmen, keine künstlichen oder lackierten Fingernägel
- Infektiöse Dienstkleidung separat abwerfen und kennzeichnen, keine Mitnahme von benutzter Dienstkleidung nach Hause
- Duschzeug mitnehmen!
- Laufende Desinfektion: tägliche Routinedesinfektion und Wochendesinfektion, keine Einwirkzeit, Mittel aus VAH-Liste ausreichend
- Schlussdesinfektion: nach Infektionstransport, Wahl des Mittels, der Konzentration und Einwirkzeit erregerabhängig; i.d.R. Mittel der RKI-Liste notwendig.
- Die Wahl des Desinfektionsmittels hängt von Erreger, Wirkspektrum, Konzentration und Einwirkzeit ab. Es sind die Vorgaben des jeweiligen Hygieneplans zu beachten!
- Eiweiß-, Seifen- und Kältefehler vermeiden! Standzeiten beachten! Keine abgelaufenen Desinfektionsmittel verwenden!
- Durchführung einer Desinfektion: Schutzkleidung anlegen, Infektionsmüll entsorgen, ggf. Reinigung, Desinfektion von „vorne nach hinten“ und von „oben nach unten“, Einwirkzeit beachten, ggf. Nachwischen.
- Infektionstransport – Vorbereitung: Informationen sammeln, Schutzausrüstung kontrollieren. Durchführung: Schutzkleidung vor Patientenkontakt anlegen, Schwarz-Weiß-Bereich trennen, Patientenkontakt nur nach Notwendigkeit, Übergabe mit Klinik abklären, keine infektiöse Schutzkleidung im Fahrerraum Nachbereitung: Schutzkleidung ablegen, Händedesinfektion, Desinfektion über Leitstelle anfordern, desinfizieren, persönliche Hygienemaßnahmen ergreifen, Dokumentation.
Lernziele
Du kennst nun
- Sinn und Zweck der Hygiene im Rettungsdienst,
- wichtige Begrifflichkeiten der Hygiene und Infektiologie,
- das Infektionsschutzgesetz, die Biostoffverordnung und die TRBA 250 als Grundlagen für Hygiene,
- die Bedeutung von Rahmenhygieneplänen und Hygieneplänen,
- wichtige Erregergruppen und Übertragungswege im Rettungsdienst,
- das Verhalten bei Nadelstichverletzungen,
- Infektionsschutzausrüstung im Rettungsdienst,
- notwendige persönliche Hygienemaßnahmen inkl. die Durchführung einer hygienischen Händedesinfektion,
- den Umgang mit Desinfektionsmitteln, die Konzentrationsberechnung und die Durchführung einer Desinfektion,
- den Umgang mit Infektionstransporten.
Interessenkonflikte
Der Autor gibt an, dass es sich bei den verlinkten Büchern um Affiliate-Links handelt. Es entstehen keine zusätzlichen Kosten bei der Bestellung über den Link. Eine Einflussnahme bei der Auswahl der Literatur ist dadurch nicht erfolgt. Siehe auch: Hinweise zu Affiliate-Links.
Der Autor gibt an, dass keine Interessenkonflikte bestehen.
Quellen
Bundesanstalt für Arbeitsschutz und Arbeitsmedizin (2014): TRBA 250 Biologische Arbeitsstoffe im Gesundheitswesen und in der Wohlfahrtspflege, 4. Änderung vom 2.5.2018, GMBl Nr. 15, abgerufen unter https://www.baua.de/DE/Angebote/Rechtstexte-und-Technische-Regeln/Regelwerk/TRBA/pdf/TRBA-250.pdf?__blob=publicationFile&v=4 am 11.12.2020
Bundesamt für Justiz (2021): Infektionsschutzgesetz vom 20. Juli 2000 (BGBl. I S. 1045), das zuletzt durch Artikel 2 des Gesetzes vom 10. Dezember 2021 (BGBl. I S. 5162) geändert worden ist, abgerufen unter https://www.gesetze-im-internet.de/ifsg/BJNR104510000.html am 03.02.2022
Deutsche Gesetzliche Unfallversicherung (2015): DGUV Information 207-024 – Risiko Nadelstich, abgerufen unter https://publikationen.dguv.de/widgets/pdf/download/article/3050 am 11.12.2020
Deutsche Gesetzliche Unfallversicherung (2016): DGUV Regel 105-003 – Benutzung von persönlicher Schutzausrüstung im Rettungsdienst, abgerufen unter https://publikationen.dguv.de/widgets/pdf/download/article/1361 am 11.12.2020
Dönitz S., Flake F. (2015): Mensch Körper Krankheit für den Rettungsdienst, 1. Auflage. Urban & Fischer Verlag/Elsevier GmbH, München. ISBN 978-3-437-46201-6. 3. Auflage (2020): ISBN 978-3-437-46203-0. Aktuelle Auflage (3. Auflage, 2020) hier erhältlich: https://amzn.to/3BNVTic Affiliate-Link
Klausmeier M. (2018): Prüfungswissen Notfallsanitäter, 1. Auflage. Urban & Fischer Verlag/Elsevier GmbH, München. ISBN 978-3-437-45450-9. Hier erhältlich: https://amzn.to/3JLkMh7 Affiliate-Link
Luxem J., Runggaldier K., Karutz H., Flake F. (2020): Notfallsanitäter Heute, 7. Auflage. Urban & Fischer Verlag/Elsevier GmbH, München. ISBN 978-3437462115. Hier erhältlich: https://amzn.to/3s8KEh5 Affiliate-Link
Robert-Koch-Institut (2016): Händehygiene in Einrichtungen des Gesundheitswesens, Bundesgesundheitsbl 2016 · 59:1189–1220, abgerufen unter https://www.rki.de/DE/Content/Infekt/Krankenhaushygiene/Kommission/Downloads/Haendehyg_Rili.pdf?__blob=publicationFile am 11.12.2020
Robert-Koch-Institut (2020): Hinweise zum beispielhaften An- und Ablegen von PSA für Fachpersonal, abgerufen unter https://www.rki.de/DE/Content/InfAZ/N/Neuartiges_Coronavirus/PSA_Fachpersonal/Dokumente_Tab.html am 11.12.2020
SaniOnTheRoad (2020): 1.4 Straf- und zivilrechtliche Grundlagen, abgerufen unter https://saniontheroad.com/1-4-straf-und-zivilrechtliche-grundlagen/ am 03.02.2022
SaniOnTheRoad (2020): 1.10 Verhalten im Einsatz, abgerufen unter https://saniontheroad.com/1-10-verhalten-im-einsatz/ am 03.02.2022
Folgt meinem Blog!
Du möchtest nichts mehr verpassen? Neuigkeiten von mir gibt es auch per Mail!
Es gelten unsere Datenschutz– und Nutzungsbestimmungen.

Hallo ein sehr durchsichtiger Beitrag von Ihnen! Meine Frage ist ob man ein Recht hat auf eine Dusche und umkleiden der Uniform? Bin im privaten Krankentransport tätig und bei uns läuft es so ab das auf der Straße oder bei der Klinik nach einem Infektionstransport mit FSD 45 Feuchttücher desinfiziert wird auch bei MRSA, ESBL, 3+4 MRGN, vorher wird ein Desinfektionsauftrag über Telefon bei der Rettungsleitstelle eingeholt und es bleibt dann 15 Minuten Desinfektionsputzzeit und anschließend 15 Minuten Einwirkzeit einzuhalten. Danach darf man laut Chef wieder den nächsten Krankentransport durchführen, hab echt Bedenken weil ich will auf die Wache und dort das Fahrzeug (KTW) mit korrekten Desinfektionsmittel desinfizieren und anschließend meine Kleidung in einem dafür vorgesehenen Behältnis einwerfen für Infektionswäsche, mich anschließend duschen und neu einzukleiden mit sauberen Uniform! Es ist mir wichtig weil es kann ein nächster Auftrag kommen mit eventueller Transport an einer Leukämie erkrankten Person oder einem Baby Transport etc.
Hallo Oliver,
vielen Dank für Deine Rückmeldung!
Umkleideräume und Waschgelegenheiten sind nach § 9 BioStoffV sowie 4.1 TRBA 250 grundsätzlich zu stellen – Duschen sind nach Anhang ArbStättV Punkt 4.1 bei Erforderlichkeit vorzuhalten; dies ist bei der Durchführung von Infektionstransporten anzunehmen. Inwiefern hier der „Bestandsschutz“ für alte Rettungswachen greift, vermag ich nicht zu beurteilen. Kontaminierte Arbeitskleidung muss zeitnah gewechselt werden können, vgl. § 8 Abs. 4 Nr. 4 BioStoffV – das bedeutet allerdings nicht, dass dies immer zwingend sofort erfolgen muss.
Unabhängig davon sollte es schon im Interesse des Unternehmers selbst liegen, eine Keimverschleppung und Erkrankungen von Mitarbeitern (mit den resultierenden Personalausfällen) zu vermeiden.
Notwendige Einwirkzeiten und die Wahl der Desinfektionsmittel (VAH- oder RKI-gelistet) hängen vom jeweiligen Erreger ab. Eine Desinfektion im Status 8 kann durchaus auch zulässig sein. Generell gilt hier: der jeweilige Hygieneplan regelt das Vorgehen – und hier ist der Arbeitgeber in der Pflicht, einen solchen zu erstellen.
LG