Rettungsdienst aktuell – Themen die den Rettungsdienst, seine Mitarbeiter und Interessierte beschäftigen. Von leitliniengerechter Arbeit bis zur gesellschaftskritischen Diskussion.

Das FAST-Schema gehört wohl zu den am meisten etablierten Schemata in der Notfallmedizin – vom Ersthelfer bis zum Notarzt gilt es quasi als Goldstandard bei der Fragestellung „Schlaganfall oder nicht?„
Nun – auch bei etablierten Schemata versucht man sich zu verbessern. Denn: FAST erkennt nicht alle Schlaganfälle. Nach Aroor et al. (2017) werden immerhin 14 % aller Schlaganfallpatienten mit dem FAST-Schema nicht identifiziert – das ist eine ganze Menge.
Wenn man „untypischere“ Symptome wie Gangstörungen, Fallneigung, Gleichgewichtsstörungen und beinbetonte Hemiparesen („Balance“) und Sehstörungen sowie Sehverlust hinzu („Eyes“), kann man prinzipiell mehr Schlaganfälle erfassen. Soweit die Theorie.
Der Schlaganfall und das FAST-Schema
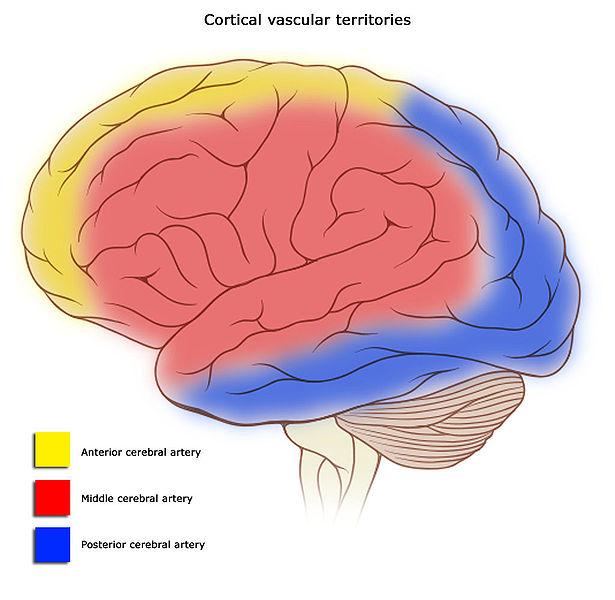

Bild 2: Arterielle Versorgung des Gehirns. Quelle: Wikimedia Commons, gemeinfrei.
Das FAST-Schema klopft in erster Linie die Punkte ab, die bei einem Verschluss der Arteria cerebri media (Middle cerebral artery, MCA) entstehen – einem so genannten Mediainfarkt. Dieser stellt auch den häufigsten Typ des ischämischen Schlaganfalls dar.
Die A. cerebri media hat – wie erkennbar – ein sehr großes Versorgungsgebiet und kann daher auch eine Vielzahl unterschiedlicher Symptome, darunter die Sprachstörungen, Facialisparesen und armbetonte Hemiparesen, verursachen. Und genau danach sucht man mit FAST.
Das Problem ist: Schlaganfälle in anderen Versorgungsbereichen verursachen andere, „untypischere“ Symptome – wie zum Beispiel Gleichgewichtsstörungen, Fallneigung auf eine Seite, Sehstörungen oder beinbetonte Hemiparesen. Diese Symptome werden vom Standard-FAST nicht erfasst; einhergehend mit der Gefahr, dass der Schlaganfall nicht identifiziert wird.
Und da kommt „BE-FAST“ ins Spiel.
Auswirkungen für die Praxis
BE-FAST bietet eine hohe Sensitivität, d.h. richtig-positive Diagnosen (92 – 94 %, El Ammar et al., 2020) und einen hohen negativen Vorhersagewert, d.h. eine zuverlässige Ausschlussmöglichkeit des Schlaganfalls bei Fehlen der Symptome (NPV 0,93, Pickham et al., 2018). Die Zahl der nicht erkannten Schlaganfälle wird nach Aroor et al. (2017) auf knapp 3 % gesenkt.
Heißt also: ein Schlaganfall wird mit BE-FAST ziemlich sicher erkannt, wenn die Symptome vorliegen – und er wird ziemlich sicher ausgeschlossen, wenn sie fehlen.
Das Problem ist allerdings die Spezifität – also die Zahl der falsch-positiven Ergebnisse. Das sind die Patienten, die ohne das Vorliegen eines Schlaganfalls als Schlaganfall-Patienten behandelt werden.
Und da schneidet BE-FAST deutlich schlechter ab: die Spezifität beträgt lediglich 23 – 43 % (El Ammar et al., 2020). Beim klassischen FAST liegt diese mit 68 % (Purrucker et al., 2015) deutlich höher.
Bedeutet: BE-FAST identifiziert mehr Schlaganfall-Patienten, die tatsächlich einen Schlaganfall haben – es identifiziert aber wesentlich auch mehr Personen als Schlaganfall-Patienten, die keinen Schlaganfall haben.
In den derzeit verfügbaren Studien (u.a. Pickham et al., 2018) konnte noch kein Vorteil für BE-FAST im präklinischen Setting bewiesen werden.
Fazit für die Praxis
Kein Schema ersetzt eine gute Differentialdiagnostik und ein gutes Clinical Reasoning – auch BE-FAST nicht. Richtig angewendet kann BE-FAST tatsächlich mehr Schlaganfallpatienten identifizieren, es ist dabei allerdings auch nur als „Hilfsmittel“ im Gesamtkontext zu betrachten.
Die weniger spezifischen Symptomkomplexe „Balance“ und „Eyes“ machen mehr als „Red Flags“ (-> „An Schlaganfall denken!“) anstelle der Verwendung fixe diagnostischer Kriterien (-> „Das ist ein Schlaganfall!“) Sinn.
In einem Gesamt-Ablaufschema können die Punkte des BE-FAST meines Erachtens allerdings durchaus einen Benefit bringen.

Interessenkonflikte
Der Autor gibt an, dass keine Interessenkonflikte bestehen.
Quellen
Aroor S., Singh R., Goldstein L. (2017): BE-FAST (Balance, Eyes, Face, Arm, Speech, Time). Stroke. 2017;48:479–481. DOI: 10.1161/STROKEAHA.116.015169
Böhmer R., Schneider T., Wolcke B. (2020): Taschenatlas Rettungsdienst, 11. Auflage. Böhmer & Mundloch Verlag, Mainz. ISBN 978-3-948320-00-3. Hier erhältlich: https://amzn.to/3I9E1Ap
El Ammar et al. (2020): BE-FAST: A Sensitive Screening Tool to Identify In-Hospital Acute Ischemic Stroke. Stroke Cerebrovasc Dis. 2020 Jul;29(7):104821. DOI: 10.1016/j.jstrokecerebrovasdis.2020.104821. Epub 2020 Apr 17. PMID: 32312632.
Hacke W. (2015): Neurologie, 14. Auflage. Springer-Verlag, Berlin/Heidelberg. ISBN 978-3-662-46891-3. DOI: 10.1007/978-3-662-46892-0. Hier erhältlich: https://amzn.to/3H93FnG
Litmathe J. (2016): Neurologische Notfälle. Springer-Verlag, Berlin/Heidelberg. ISBN 978-3-662-49774-6. DOI: 10.1007/978-3-662-49775-3. Hier erhältlich: https://amzn.to/3saF6lW
Luxem J., Runggaldier K., Karutz H., Flake F. (2020): Notfallsanitäter Heute, 7. Auflage. Urban & Fischer Verlag/Elsevier GmbH, München. ISBN 978-3437462115. Hier erhältlich: https://amzn.to/3s8KEh5
Pickham et al. (2018): Prognostic Value of BEFAST vs. FAST to Identify Stroke in a Prehospital Setting. Prehosp Emerg Care. 2019 Mar-Apr;23(2):195-200. DOI: 10.1080/10903127.2018.1490837. Epub 2018 Aug 23. PMID: 30118372.
Purrucker J., Hametner C., Engelbrecht A., Bruckner T., Popp E., Poli S. (2015): Comparison of stroke recognition and stroke severity scores for stroke detection in a single cohort. J Neurol Neurosurg Psychiatry. 2015 Sep;86(9):1021-8. DOI: 10.1136/jnnp-2014-309260. Epub 2014 Dec 2. PMID: 25466259.
Folgt meinem Blog!
Du möchtest nichts mehr verpassen? Neuigkeiten von mir gibt es auch per Mail!
Es gelten unsere Datenschutz– und Nutzungsbestimmungen.
2 Kommentare zu diesem Beitrag: